Desorden metabólico de múltiples etiologías, caracterizado por hiperglucemia crónica con disturbios en el metabolismo de carbohidratos, grasas y proteínas, que resulta de defectos en la secreción y en la acción de la insulina.
Según la OMS la diabetes es una enfermedad crónica que aparece cuando el páncreas no produce insulina suficiente o cuando el organismo no utiliza eficazmente la insulina que produce. El efecto de la diabetes no controlada es la hiperglucemia (aumento del azúcar en la sangre).
Clasificación
Actualmente existen dos clasificaciones principales. La primera, correspondiente a la OMS, sólo reconoce tres tipos de diabetes (tipo 1 , tipo 2 y gestacional) y la segunda, propuesta por la Asociación Americana de Diabetes (ADA), en la que según su comité de expertos, los diferentes tipos de DM se clasifican en 4 grupos:
La diabetes de tipo 1 (anteriormente denominada diabetes insulinodependiente o juvenil) se caracteriza por la ausencia de síntesis de insulina.
La diabetes de tipo 2 (llamada anteriormente diabetes no insulinodependiente o del adulto) tiene su origen en la incapacidad del cuerpo para utilizar eficazmente la insulina, lo que a menudo es consecuencia del exceso de peso o la inactividad física.
La diabetes gestacional corresponde a una hiperglicemia que se detecta por primera vez durante el embarazo. Aparece en entre un 2 y un 5% de los embarazos. Se asocia a complicaciones materno fetales si no se trata adecuadamente.

Conoce mas sobre Valoración Anestésica del paciente Diabético
Fisiología de la Insulina
Se reitera que la insulina estimula la utilización de glucosa, aumenta la captación de aminoácidos por los tejidos y la síntesis proteínica y disminuye la oxidación de aminoácidos y proteólisis. Los adultos normales secretan un estimado de 50 U de insulina por día de las células β de los islotes de Langerhans en el páncreas. El índice de secreción de insulina depende de la concentración plasmática de glucosa.
La insulina tiene múltiples efectos metabólicos que incluyen: aumento de la penetración de glucosa y potasio a las células adiposas y musculares, aumento de la síntesis de glucógeno, proteínas y ácidos grasos, disminución de glucogenólisis, gluconeogénesis, citogénesis y catabolismo proteínico. En general la insulina es un hormona anabólica de gran importancia, mientras que su carencia se relaciona con catabolismo y un equilibrio negativo de nitrógeno.
Síntomas
Entre los posibles síntomas de una elevación de la glucosa se encuentran los siguientes:
- Aumento de la sed (polidipsia).
- Sensación de mucha hambre (polifagia).
- Necesidad de orinar continuamente, incluso de noche (poliuria).
- Pérdida de peso.
- Cansancio.
- Visión borrosa.
- Hormigueo o entumecimiento de manos y pies.
- Infecciones fúngicas recurrentes en la piel.
Diagnostico
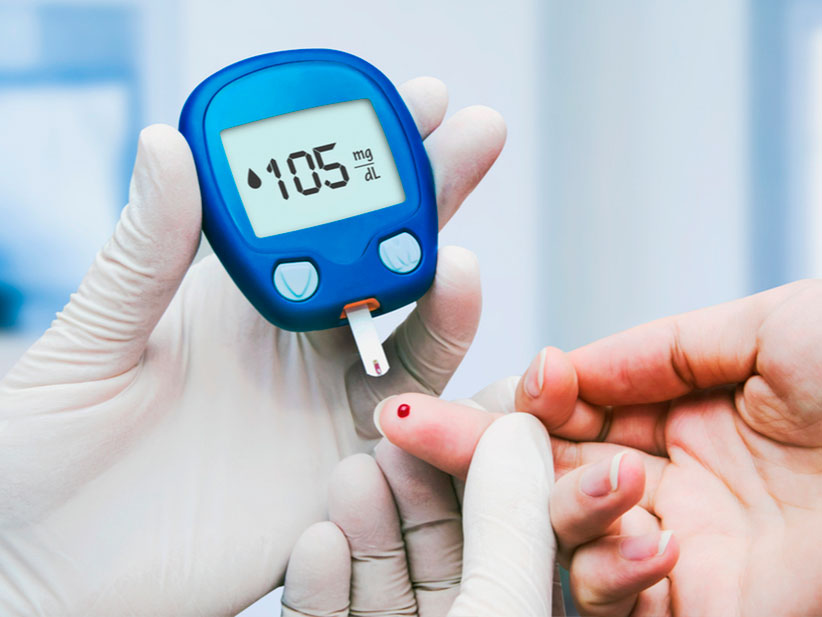
El diagnostico de la diabetes se realiza midiendo los niveles de glucosa en la sangre basa en una glucosa plasmática en ayuno elevada hasta más de 126/dl o hemoglobina glicosilada (HbA) de 6.5 % o mayor. En ocasiones se informan los valores de glucosa sanguínea, que es 12 a 15% mas que la glucosa plasmática. Incluso cuando se analiza la sangre, los nuevos medidores de glucosa registran y calculan la glucosa plasmática.
- Glucemia basal (en ayunas) mayor de 126 mg/dl
- Hemoglobina glucosilada mayor de 6,5 por ciento
- Curva de glucemia con 75 g de glucosa mayor de 200 mg/ dl
- Glucemia al azar (en cualquier momento del día) mayor de 200 mg/dl con síntomas típicos
Tratamiento
El tratamiento de la diabetes se basa en tres pilares: dieta, ejercicio físico y medicación. Tiene como objetivo mantener los niveles de glucosa en sangre dentro de la normalidad para minimizar el riesgo de complicaciones asociadas a la enfermedad.
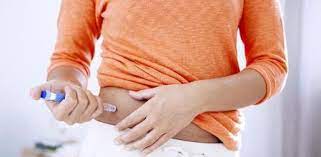
La insulina es el único tratamiento para la diabetes tipo I. Hoy en día solo puede administrarse inyectada, ya sea con plumas de insulina o con sistemas de infusión continua (bombas de insulina). «Es preciso ajustar la administración de insulina a la dieta del paciente, la actividad que realiza y sus cifras de glucosa, por lo debe medirse la glicemia de forma frecuente, mediante el uso de glucómetros (pinchándose los dedos) o con sensores de glucosa intersticial (alguno ya está financiado en varias comunidades autónomas), de forma más sencilla y menos dolorosa».
La diabetes tipo 2 tiene un abanico terapéutico más amplio. En este caso, a diferencia de los pacientes con diabetes tipo 1, no siempre va a ser precisa la administración insulina. Adoptando un estilo de vida saludable y perdiendo peso, los niveles de glucosa pueden normalizarse. Junto a ello, «el uso de uno o más fármacos que ayuden al buen funcionamiento de la insulina van a ser la mejor opción de tratamiento». El fármaco que se prescriba «dependerá fundamentalmente de las características clínicas del paciente». Los grupos terapéuticos disponibles son los siguientes:
- Biguanidas, de las cuales solo se utiliza la metformina.
- Inhibidores de la alfa decarboxilasa.
- Sulfonilureas.
- Inhibidores de la enzima DPP-4.
- Antagonistas de SGLT-2.
- Agnoistas de GLP-1.
- Insulinas.
Complicaciones
Existe una relación directa entre el cumplimiento del tratamiento y un adecuado control glucémico, que a su vez se relaciona con el riesgo de desarrollar complicaciones agudas y crónicas asociadas a la diabetes.
Actualmente la diabetes es la primera causa de diálisis y de amputaciones no traumáticas, además de ser una causa muy importante de ceguera. Asimismo, «tiene una gran influencia en el desarrollo de problemas circulatorios, como angina de pecho e infarto«.
La diabetes puede pasar desapercibida durante años, en los que ya produce complicaciones. Por lo tanto, es importante acudir al médico de atención primaria en caso de historia familiar de diabetes o factores de riesgo (obesidad, hipertensión, diabetes gestacional) para realizarse un análisis de glucosa de rutina.
Existen tres complicaciones agudas de la diabetes que pueden poner en riesgo la vida del paciente: cetoacidosis diabética, coma hiperosmolar e hipoglicemia, además de otros problemas médicos agudos como sepsis, en los que la presencia de diabetes dificulta mas el tratamiento.
Las complicaciones de la diabetes mellitus a largo plazo incluyen: hipertensión, coronariopatía, infarto del miocardico, insuficiencia cardiaca congestiva, disfunción diastólica, enfermedad vascular periférica y cerebral, neuropatía periférica y autónoma e insuficiencia renal. La disminución de la actividad de la insulina permite el catabolismo de los ácidos grasos libres a cuerpos cetónicos (acetoacetato y β hidroxibutirato), algunos de los cuales son ácidos débiles. La acumulación de estos ácidos orgánicos produce una acidosis metabólica por diferencia de aniones (cetoacidosis diabética), la cual se distingue con facilidad de la acidosis láctica, que se caracteriza por la presencia de concentraciones elevadas de lactato en el plasma (> 6 mmol/L) y la ausencia de cetona en orina y plasma. La cetoacidocis alcohólica puede diferenciarse por el antecedente de consumo intenso y reciente de alcohol.
Los diabéticos con neuropatía autonómica tienen «labilidad» cardiovascular durante un evento anestésico, por lo que es necesario investigar la presencia de neuropatía autonómica en el diabético que va a ser sometido a un evento quirúrgico. Una historia de hipotensión ortostática o impotencia puede alterarse en este aspecto. Algunos datos que pueden apoyar la presencia de neuropatía autonómica cardiaca son la pérdida de la variación de la frecuencia cardiaca durante la respiración profunda y el alargamiento del intervalo QT. La edad y el tiempo de evolución de la diabetes correlacionan de manera directa con la presencia de complicaciones crónicas micro y macrovasculares
Consejos Dietéticos
Aunque no hay una dieta específica establecida como tal para la diabetes, la alimentación es un elemento esencial del tratamiento para mejorar el control glucémico, cuya eficacia es similar e incluso superior a la de muchos medicamentos. «Además, también es eficaz en el control de los lípidos y la presión arterial, y en la prevención las complicaciones de la diabetes. Por lo tanto, vale la pena dedicar tiempo a explicar a los pacientes los beneficios de la alimentación y a realizar una adecuada prescripción de la misma.
De esta forma, se debe planificar de forma individual las comidas, siempre teniendo en cuenta las características de la persona y el tratamiento que recibe. Por eso, el número de comidas diarias con la presencia de hidratos de carbono debe adaptarse a la medicación y a las preferencias y hábitos de cada persona. «El objetivo es un aporte energético (Kcal) para alcanzar y mantener un peso razonable, y centrase en el consumo de alimentos y sobre todo de patrones alimentarios como la dieta mediterránea en vez del consumo de nutrientes aislados». Además de en el patrón mediterráneo, también se hace hincapié en patrones alimentarios de base vegetal, como la dieta vegano-vegetariana y la dieta DASH, dirigida a tratar la hipertensión arterial, para mejorar la salud.
Estas personas, al igual que el resto de la población, deben procurar suprimir los alimentos ultraprocesados y procesados, así como los alimentos refinados, los ricos en azúcares, las grasas trans y las grasas saturadas, y basar su alimentación en frutas y verduras, legumbres y cereales integrales. Y todo ello sin olvidar que no hay alimentos prohibidos, sino que hay que ceñirse a las bases de una alimentación saludable. Por tanto, las recomendaciones sobre una dieta saludable no deberían ser diferentes a las de la población general, pero lo cierto es que la medicación y las características personales de las personas con diabetes tipo 1 y tipo 2 hacen que en la práctica la dieta sea diferente.
En cuanto a las personas con diabetes tipo 1 o tipo 2 que se administran insulina de acción rápida antes de las comidas, éstas pueden adaptar la administración y la dosis de insulina al horario de las ingestas y al aporte hidrocarbonado. «Para ello deben cuantificar la cantidad de hidratos de carbono que van a tomar para calcular la dosis de insulina que le corresponde para esa cantidad»
Fuente: Organización Mundial de la Salud (OMS). Anestesiología clínica de Morgan y Mikail. Capitulo 34 : Anestesia para enfermedades Endocrinas.






4 Comments